Indice del volumen Volume index
Comité Editorial Editorial Board
Comité Científico Scientific Committee
- Hiposódica hasta 5 gr de sal/día.
- Normosódica de 5 a 10 gr de sal /día.
- Hipersódica > 10 gr de sal/día.8
- 110 x 2: 220 mg de Na/23(peso molecular): 9.5 mEq de sodio
- Si 400 mg de sodio están en 1 gr. de sal, 220 mg de sodio estarán en 220/400: 0.55 gr de sal
- ½ litro: 4,5 gr
- 1 litro: 9 gr
- 1,5 litros: 13.5 gr
- 2 litros: 18 gr
- 1 litro: 9 gr de sal: 154 mEq Na + 154 mEq Cl + 50 gramos de Dextrosa.
- Osmolaridad: 562 mOsm/Kg de agua.
- Frasco 1 500 cc Sol Fis 0.9%
- Frasco 2 500 cc Dx5%
- Frasco 3 500 cc Sol Fis 0.9%
- Frasco 4 500 cc Dx5%
- Dismotilidad gastro pilórica con retardo del vaciamiento gástrico15.
- Vasoconstricción, caída del filtrado glomerular e injuria renal aguda17.
- Aumento de mortalidad en estudios observacionales de pacientes sépticos en cuidados críticos18.
- Mayores requerimientos transfusionales con respecto a soluciones balanceadas.
- Na 130 mEq
- K 4 mEq/l
- Ca 3 mEq/l
- Cloro 109 mEq/l
- Lactato 28 mEq/l
PLANES DE HIDRATACIÓN PARENTERAL.
Primera parte
Lucas Fernández Otero
Clínica Médica Hospital Italiano de San Justo.
Universidad Nacional de La Matanza.
Instituto Universitario del Hospital Italiano.
Buenos Aires. Argentina.
Email: lucas.fernandez @ hospitalitaliano.org.ar
Rev Electron Biomed / Electron J Biomed 2019;3:10-26.
Comentario del revisor Dr. Carlos G. Musso, MD. PhD. Facultad de Ciencias de la Salud. Universidad Simón Bolivar Barranquilla, Colombia.
Comentario del revisor Dr. Manuel Vilas, MD. Nefrólogo miembro del Comité de Nefrología Crítica de la Sociedad Argentina de Terapia Intensiva.
RESUMEN
La hidratación parenteral endovenosa es una práctica cotidiana en la medicina moderna. Cobró fuerte impulso luego de la segunda guerra mundial, siendo hoy un pilar fundamental en el manejo del paciente internado.
En esta primera parte En el presente trabajo se describen los fundamentos para su uso, sus indicaciones, las soluciones de uso más habitual, su distribución en los distintos compartimentos corporales, su interacción en los mismos compartimentos en distintas situaciones clínicas habituales como deshidratación, sobrecarga de volumen, cirrosis y sepsis.
PALABRAS CLAVE: Hidratación, parenteral, terapia, fluidos.
ABSTRACT:
Intravenous therapy is a daily practice in modern medicine. It gained strong momentum after the Second World War, being today a fundamental pillar in the management of hospitalized patients.
In this first part of thee present work describes the rationale for its use, its indications, the most commonly used solutions, its distribution in the different body compartments, its interaction in the same compartments in different common clinical situations such as dehydration, volume overload, cirrhosis and sepsis.
KEY WORDS: Therapy, fluids, hydration, parenteral
PRIMERA PARTE:
Planes de Hidratacion parenteral en el paciente internado. PHP.
Con frecuencia surge en la atención de pacientes internados la pregunta ¿debe tener este paciente un plan de hidratación parenteral? La respuesta no es fácil y debe ser dinámica a lo largo de los días de internación, evaluando las ventajas y desventajas de su utilización a cada día. En general podemos decir que la mayoría de los pacientes con enfermedades leves que no comprometen el sensorio o el tubo digestivo y que no están inhabilitados para comer y beber, no deberían tener un PHP ya que la hidratación oral que es la natural y fisiológica, es la preferible en cada circunstancia. Por el contrario existen indicaciones absolutas de indicar un PHP cuando el paciente requiere una sustitución total de su hidratación, como por ejemplo en el caso de deterioro del sensorio en el cual el riesgo broncoaspirativo es alto, o la presencia de vómitos incoercibles o íleo, circunstancias en las cuales el tubo digestivo se encuentra inhabilitado para ser utilizado con seguridad y confort para el paciente1.
En otras circunstancias clínicas el paciente es capaz de hidratarse por vía oral pero de su evaluación se estima que no logrará los requerimientos diarios necesarios. En estas circunstancias el PHP hará una sustitución parcial de la hidratación. Ejemplos típicos de esta última circunstancia son los ancianos con procesos febriles o disnea, en los cuales se estima que la ingesta oral será insuficiente2. Por último en un tercer tipo de pacientes el PHP es en sí un tratamiento de la patología concurrente. Ejemplo de ello es la hipo o hipernatremia, o los estados de hipovolemia o deshidratación.
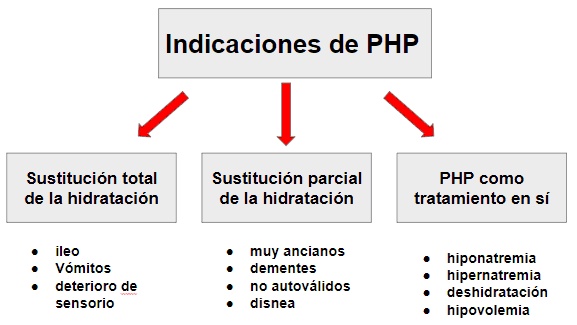
En el momento de decidir el tipo y volumen del PHP a administrar se deben tener en consideración otros aspectos fundamentales que guiarán la elaboración del mismo.
Los factores a tener en cuenta son:
-
a) El estado de hidratación del paciente, ya que no será lo mismo hidratar a alguien euvolémico en comparación con un paciente hipovolémico. Un paciente sobrecargado de volumen (Insuficiencia cardíaca) no recibirá por el contrario hidratación sino más bien balance hidrosalino negativo
b) El balance del día en curso, y el balance acumulativo en los días previos. No es lo mismo la hidratación que se le haría a un paciente que está haciendo fuerte balance negativo en el día en curso o acumulativo en los días previos, de la que se le haría a otro en balance neutro.
c) Los requerimientos de agua, sodio y potasio diarios de un paciente.
d) La función sistólica del ventrículo izquierdo, sobre todo en ancianos.
e) En ancianos, intentar comprender si el paciente tiene acción o supresión de hormona antidiurética (reabsorción de agua libre de electrolitos o eliminación de agua libre de electrolitos, -Te H2O vs Ce H2O-). Más adelante se exponen las ventajas de cada plan.
Balance Hídrico:
Es el resultado de sumar y restar ingresos y egresos de volumen en el paciente internado3. Una buena medida de resumen es la medición diaria del peso corporal, que aunque errónea por definición, es una medida de relativa exactitud para llevar el balance hídrico de un día para el otro.
Se deben considerar los siguientes ingresos:
-
a) volumen del PHP diario
b) ingesta oral de líquidos
c) ingesta oral de sólidos (30% del peso de los alimentos es agua)
d) diluciones de antibióticos y otros fármacos
e) expansiones y cargas de K+, mg++ o ca++.
f) producción de agua endógena: aproximadamente 200 cc día.
Se deben considerar los siguientes egresos:
-
a) diuresis diaria
b) heces: habitualmente menor a 200 gr, si no hay diarrea4. Habitualmente se compensa con el valor del agua endógena.
c) Pérdidas insensibles: son las que ocurren por transpiración y por espiración (vapor de agua) siendo difícil de medir. Habitualmente se toma como medida los 10 ml/kg/día5. Por lo que un adulto en condiciones estándar de 70 kg tendría unas pérdidas de 700 ml al día.
Este valor es extremadamente variable y depende entre otras cosas del tamaño corporal, de la frecuencia respiratoria, de la temperatura corporal y la temperatura ambiente.
El fenómeno está mensurado y podríamos decir que habría que realizar las siguientes correcciones:
-
1) por cada grado de temperatura ambiente por arriba de 30ªC, hay que aumentar 20 ml por hora
2) si la frecuencia respiratoria es de 25 a 30 por minuto hay que agregar 10 ml/hora. Si la frecuencia es > a 30 por minuto hay que agregar 40 ml/hora.
d) Drenajes abdominales y torácicos:
-
1) drenajes
2) fístulas
3) sonda nasogástrica.
El balance debe hacerse diariamente y es de buena práctica ir llevando un balance hídrico acumulativo, dato de singular valor en la interpretación del estado de hidratación actual.
Requerimientos
Para la confección de un PHP debe conocerse los requerimientos normales en condiciones de salud de agua, sodio y potasio. Cabe considerar que estas son variables en distintas circunstancias clínicas. Asimismo los individuos sanos gozan de una amplia variabilidad en los requerimientos. En salud la adaptación hace que el aporte de estos elementos pueda ser muy variable sin generar patología y/o riesgo para la salud. En salud una persona puede ingerir 800 cc o 5000 cc de agua sin alteraciones significativas. Asimismo puede ingerir 1 o 20 gr. de sal estando en balance neutro de sodio y cloro. De forma general se puede decir los siguientes serían requerimientos habituales:
-
a) Agua: 35 a 40 ml/kg/día + las pérdidas extraordinarias del día previo6.
b) Sodio 100 a 200 mEq/día. (2300 mg a 4600 mg de sodio o 5,8 gr a 11,6 gr de sal de mesa)
c) Potasio: 60 a 100 mEq/dìa.
Vale la pena hacer algunas consideraciones:
La sal de mesa es cloruro de Sodio (Cl Na). El peso molecular del Cloro es 35 y el peso molecular del Na es de 23. Por lo tanto el 60% de la sal es Cloro y el 40 % es Na. Por lo tanto 1 gramo de sal tendrá 600 mg de Cloro y 400 mg de Na, siguiendo con la relación 60/40.
Por otro lado, siguiendo los pesos moleculares de estos iones 23 mg de Na será igual a 1 mEq. y 35 mg de Cloro será igual a 1 mEq de cloro.
Según la OMS una dieta saludable es hiposódica definiendola como aquella que aporta 5 gr o menos de sal o lo que es lo mismo 2 gr de sodio (40%). En la Argentina el promedio de consumo de sal diario es de 11 gr en los hombres y 9 gr en las mujeres7.
Pasando los datos a mEq de Na: 11 gr de sal: 4.4 gr de Na: 4400 mg Na/23: 191 mEq de Na.
Se considera que una dieta es:
Es importante manejar las equivalencias entre mg y mEq de sodio así como su conversión a sal de mesa, ya que encontraremos este tipo de información en forma mezclada. Un ejemplo típico es calcular cuántos mEq de sodio ha consumido un paciente que ingirió un par de yogures que tienen 110 mg de sodio cada uno, y a cuántos gramos de sal equivalen.
Para tener una idea de lo que esto significa cabe mencionar que un sobrecito de sal tiene 0.5 gr de sal.
Sal de Mesa: Cloruro de Sodio. Relación
Función Sistólica del Ventriculo Izquierdo:
Es fundamental conocer el estado de la función sistólica del ventrículo izquierdo a la hora de la confección de un PHP, sobre todo si se utilizarán planes con alto contenido de Na en la sumatoria total a lo largo del día.
En pacientes añosos es frecuente la disfunción ventricular tanto sistólica como diastólica siendo la cardiopatía hipertensiva, valvular e isquémica las causas más frecuentes. En este contexto un plan salino con un volumen mayor al litro y medio aporta una sustancial carga de Na, inhabitual para el paciente. Esto se suma al hecho de que el paciente está cursando una intercurrencia clínica aguda y deberá enfrentar el desafío de la sobrecarga del LEC.
A modo de ejemplo un plan de 2 litros de Solución Fisiológica normal o de DX5% en SF (ver más adelante) aportan ambos 18 gramos de sal, monta de sodio inhabitual para una dieta en nuestro medio, y que con el correr de los días podrá llevar a nuestro paciente a la insuficiencia cardiaca congestiva.
Velocidades de infusión:
Se deberá conocer la velocidad de infusión de los planes y su traducción al volumen total infundido a lo largo del día.
Hay dos sistemas para medir la velocidad de infusión:
-
1) El tradicional con goteo (macrogotas, que se regulan con un freno de chapa metálica en la tubuladura). En el mismo se sigue la regla del 7, mediante la cual cada 7 gotas adicionales se agregan 500 ml por día al total de la infusión.
2) Bombas de infusión en ml por hora. El mismo sigue la regla del 21, mediante el cual cada 21 ml x hora se adicionan 500 ml por día al total de la infusión. Cabe mencionar que multiplicando o dividiendo x 3 se pasa de uno a otro sistema.
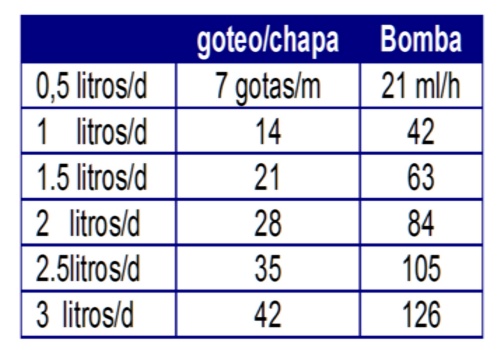
Soluciones para uso parenteral habitual:
1. Solución de Dextrosa al 5% (Dx5%):
En química "%" significa: gramos en 100 ml. Por lo tanto el contenido de esta solución es: 5 gr.de dextrosa en 100 ml. Por lo que el envase de:
-
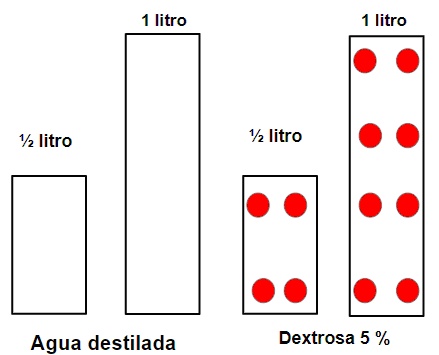
500 ml tendrá: 25 gr de dextrosa
1000 ml tendrá: 50 gr de dextrosa
Cada 1 gr de dextrosa tiene 3,6 Kcal. Por lo tanto 1000 cc de Dx5% tendrá 180 Kcal y un PHP de 2 litros, 360 Kcal. Esto es parcialmente suficiente para frenar el estado de ayuno absoluto, la gluconeogénesis hepática a partir de aminoácidos y la proteolisis muscular y la cetogénesis. Es importante en los pacientes en ayuno total el aporte de azúcar para evitar la proteolisis y la cetogénesis, a la vez de aportar glucosa para el funcionamiento cerebral ya que este consume 150 gr de glucosa por día, y el cerebro es un órgano que NO ayuna9.
La osmolaridad de la solución es de 254 mOsm/kg agua. Se la considera una fuente de agua libre de sodio, siendo de máxima utilidad para el tratamiento de la hipernatremia ya que al aportar agua libre de sodio produce la disminución del mismo. Es importante entender que no se pueden infundir soluciones que tengan una osmolaridad menor a 110 mOsm/kg de agua ya que producen hemólisis severa de los glóbulos rojos, por esto mismo la infusión de agua destilada sin electrolitos por vía endovenosa se la considera altamente peligrosa.
La dextrosa: glucosa, estimula la secreción de insulina, y esta permite el ingreso de la glucosa y el K + a las células. De esto se desprende que los planes de dextrosa provocan en infusiones sostenidas tendencia a la hipokalemia. A su vez no genera tonicidad a nivel del LEC ya que en condiciones normales con secreción de insulina ingresa a las células y no genera efecto osmótico.
Para comprender gráficamente las distintas infusiones de uso corriente realizaremos un esquema para que sea visualmente fácil de entender la composición de las mismas. En el caso del Dx5% se descompone de 1 litro de agua destilada con 50 gr de glucosa (dextrosa) que se graficarán como 8 círculos. Se encuentran disponibles envases de ½ litro y un litro de agua destilada y de Dextrosa al 5%. Se grafican de la siguiente manera:
2. Solución Fisiológica. (SF). Cloruro de sodio al 0.9%. Salino Normal. Salino isotónico.
Se compone de agua y cloruro de sodio ClNa en una relación del 0.9% vale decir 0.9 gr en 100 ml. Otras formas de expresarlo equivalentes serían: 9%º (9 gramos por 1000 ml). Vale decir que en cada litro de solución fisiológica hay 9 gramos de sal o 3.6 gr de sodio (40%). Dato no poco importante y debe ser tenido en cuenta ya que habitualmente es una solución que se utiliza mucho en la confección de un PHP a una infusión de 2 litros por día, lo que representaría infundir 18 gramos de sal.
En pacientes jóvenes esta situación es fácilmente sobrellevada, dado que la expansión del LEC que produce, activará mecanismos natriuréticos con el balance negativo de sodio concomitante y el retorno al volumen normal de los compartimientos.
En pacientes añosos y/o con mala función ventricular, la solución fisiológica (en infusiones por arriba del 1.5 lt. diarios - 13.5 gr de sal -) puede provocar insuficiencia cardíaca ante la incapacidad adaptativa de un ventrículo izquierdo deficitario y la incapacidad de los mecanismos homeostáticos natriuréticos para compensar la situación10.
Recordando entonces la cantidad de sal en la solución fisiológica:
Pasando la situación a miliEquivalentes
Solución fisiológica 0.9%:
En 1 litro 9 gr de sal: 154 mEq Na + 154 mEq Cl
la osmolaridad de la solución es la sumatoria: 154+154: 308 mOsm/kg de agua.
Lo que se considera isotónico. Cabe recordar que si bien la natremia normal es entre 135 y 145 mEq/l y la osmolaridad normal del plasma es entre 280 y 290 mOsm/kg de agua, esto NO contempla la fase sólida del plasma, constituida por las proteínas y los lípidos que en condiciones normales ocupan un 7% del volumen plasmático. El sodio y la osmolaridad se miden normalmente en plasma total NO en el agua del plasma, teniendo valores más bajos en la primera que en la segunda. Si midieramos la natremia en agua plasmática tendríamos la siguientes relaciones y equivalencias:

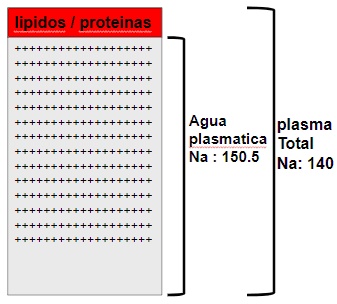
Otra circunstancia con respecto a la osmolaridad es que si bien la osmolaridad teórica en una solución de cl na implica su disolución total, ésto No ocurre normalmente, sino que ocurre entre un 75 - 80 % debido a interacciones iónicas. Por lo tanto, si bien la osmolaridad teórica sería 154+154: 308, muchas veces es menor, en el orden de 295 mosm/kg de agua.
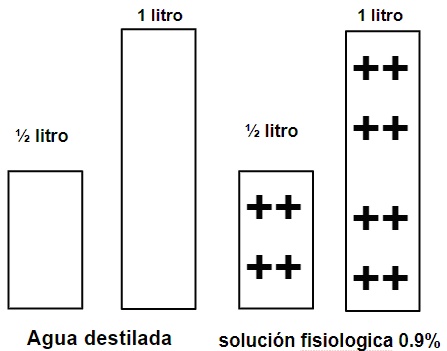
Siguiendo con la gráfica de las soluciones la solución fisiológica la vamos a representar con 1 litro de agua destilada al que se le agrega 9 gr de sal (en este caso 8 cruces):
3. Solución de Dextrosa 5% en Cloruro de sodio 0.9%. Dextrosa en fisiológico ("Dextro en Fisio").
Esta solución se ha incorporado al arsenal de los planes de hidratación en los últimos 25 años con gran aceptación. Paradojalmente es una solución poco entendida en su composición aún dentro del mismo ámbito médico, llevando muchas veces a su utilización incorrecta, generando efectos adversos en los pacientes.
Históricamente se ha utilizado planes de hidratación que intercalan sucesivamente envases de 500 cc de Dx5% con solución fisiológica 0.9%. En estas circunstancias, en un plan de 2 litros, el paciente recibe 1 litro de Dx5% y 1 litro de SF. En este ejemplo la carga de sal es 9 gr en el día, lo que sería el equivalente a una dieta normosódica. El error ocurrió cuando se interpretó que esta nueva solución ("dextro en fisio") venía a reemplazar este esquema alternante en un solo frasco, así más fácil de usar.
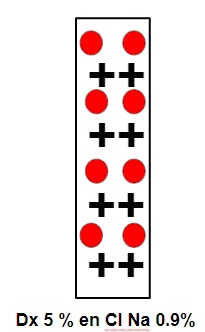
El Dextrosa 5% en cl na 0.9% es en realidad la unión en un volumen de la cantidad de sodio y glucosa que tenían las soluciones por separado en el mismo volumen. Vale decir 1 litro tendrá toda la glucosa de un litro de Dextrosa al 5% y todo el Cl Na de un litro de SF. Vale decir, es una solución fisiológica con azúcar.
El paciente candidato a recibir este tipo de infusión es el paciente con ayuno obligado y con Hipovolemia o hiponatremia a LEC bajo. Es un plan fuertemente utilizado en volúmenes de entre 1,5 y 2 litros por día, pero exceptuando las circunstancias clínicas arriba mencionada hay muy pocos otros escenarios clínicos en que se justifique dar 2 litros diarios de esta solución ya que el paciente recibirá 18 gr de sal por día y estará propenso a desarrollar insuficiencia cardiaca (sobre todo ancianos o disfunción ventricular).

Composición:
Siguiendo con la gráfica:
4. Solución salina medio normal o" medio salino". Cl Na 0.45 %.
Es una solución que posee la mitad de la concentración que la solución fisiológica estándar. 1 litro: 4.5 gramos de sal: 77 mEq de Na y 77 mEq de Cl. Su osmolaridad teórica es de 154 mOsm /kg de agua.
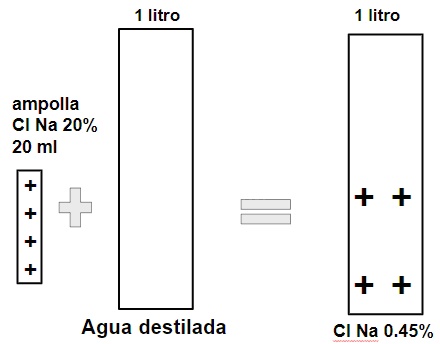
Existe la presentación comercial aunque es difícil de conseguir y no siempre está disponible en todos los medios hospitalarios. No obstante esta solución se puede construir con base en un litro de agua destilada para infusión medicinal con el agregado de una ampolla de cloruro de sodio hipertónico. O bien en base a un litro de Dx5% agregando una ampolla de cloruro de sodio hipertónico.
Ampolla de cloruro de sodio hipertónico:
Es una ampolla de 20 cc al 20 %. Por lo tanto tendrá 20 gr en 100 ml, entonces los 20cc tendrán 4 gramos de cloruro de sodio que equivale a 1600 mg de Na que a su vez representan 69 mEq de Na.
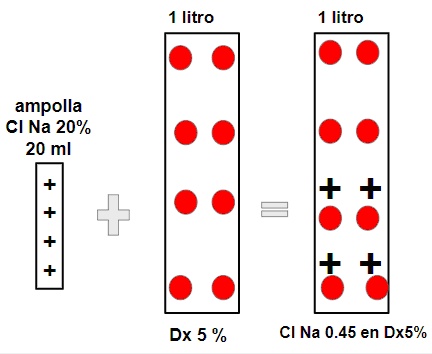
Vale decir una ampolla de cl Na Hipertónico 20% en 20 cc contiene casi todo el sodio de medio litro de solución fisiológica (77 mEq). Por lo tanto si quiero transformar Agua destilada en solución fisiológica: en 1 litro agregó 2 ampollas y en 0.5 litros agrego 1 ampolla de ClNa hipertónico. Similarmente Si a 1 litro de Dx5% le agrego 2 ampollas o a 0.5 litros le agrego 1 ampolla de hipertónico lograremos "Dextro en fisio". Similarmente si quiero fabricar SF 0.45% "medio salino" hay que agregar la mitad de lo anterior: a 1 litro de agua destilada o de Dextrosa le agrego 1 ampolla de hipertónico y allí obtendré en el primer caso medio salino y en el segundo medio salino en Dx5%
En instituciones con historia clínica electrónica en donde la misma se utiliza también para hacer las indicaciones de los pacientes, suele ocurrir que no se pueden hacer indicaciones con planes de hidratación que contengan soluciones en forma alternada.
Se debe infundir la misma infusión en los distintos envases que constituirán el PHP a lo largo del día. Es por ello que las formas arriba mencionadas son las que habitualmente se usan a la hora de elegir un medio salino.
En otros contextos hospitalarios con indicaciones de los pacientes en forma manual cabe la posibilidad de hacer el mismo tipo de PHP con soluciones alternantes, lo que constituye una verdadera costumbre en nuestro medio. La forma de realizarlo sería la siguiente:
Este PHP termina resultando un medio salino de 2 litros (9 gr de sal) 50 gramos de glucosa.
Ventajas y Desventajas de Cada PHP:
La SF 0.9% es utilizada preferentemente en situaciones de hipovolemia o hiponatremia con LEC bajo. Si el paciente está en ayuno es preferente utilizar la variante Dx 5% en ClNa 0.9% (Dextro en Fisio) ya que cada litro aporta 50 gramos de glucosa previniendo la gluconeogénesis a partir de aminoácidos de la proteolisis muscular.
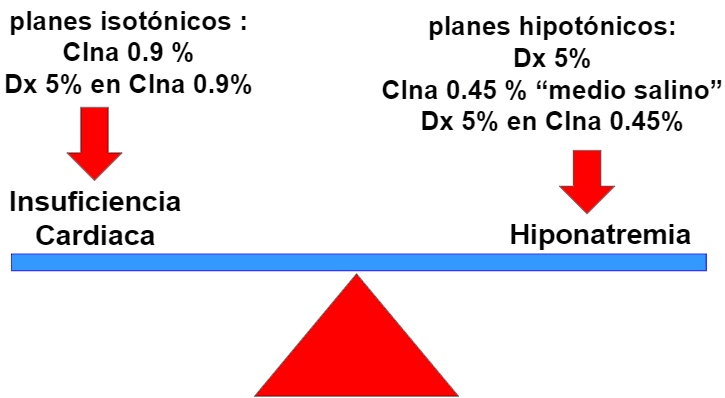
Como contrapartida como ya hemos mencionado la utilización de estos planes en volúmenes entre 1,5 a 2 litros por día aportarán (fuera de los contextos de hipovolemia y o hiponatremia) una cantidad de sodio inhabitual para el paciente, pudiendo conducir a la insuficiencia cardiaca congestiva con el correr de los días. Es de buena práctica si es que se utilizan tener en claro la función sistólica del ventrículo izquierdo y monitorear diariamente la aparición de signos de sobrecarga.
Si se utiliza ClNa 0.45 ("medio salino") estará aportando el equivalente en sal de una dieta normosódica, tiene menos probabilidad de producir insuficiencia cardíaca y puede administrar más volumen. Dado que son planes hipotónicos son ideales para ser utilizados en situaciones de hipernatremia, pero como contrapartida pueden producir hiponatremia11.
En los pacientes internados es frecuente la situación de SSIHAD (Síndrome de secreción inadecuada de hormona Antidiurética) debido a patología infecciosa torácica, tumores, fármacos, dolor, o estado post operatorio. Por lo tanto, si se decide a utilizar este tipo de soluciones ud. deberá monitorear el sodio plasmático en los días subsiguientes.
Los pacientes más propensos a desarrollar hiponatremia son los post operatorios, neurotrauma, mujeres premenopáusicas, patología infecciosa torácica. Esta es la cuestión más importante tal vez en la confección de un PHP, ud deberá evaluar a cada día el riesgo de Hiponatremia Versus el riesgo de sobrecarga de volumen.
En nuestro medio, una sala de internación con un promedio de edad elevado en los internados, es por mucho más frecuente la sobrecarga de volumen, que la hiponatremia letal, por lo tanto si bien los planes hipotónicos son fuertemente cuestionados por algunos autores11, creemos que tienen un lugar dentro de la asistencia, si se los individualiza de paciente en paciente, y se toma los recaudos de monitorear la hiponatremia eventual.
Una ayuda en la predicción de lo que ocurrirá con cada plan de hidratación con respecto a la natremia, proviene de interpretar si el paciente está eliminando agua libre de electrolitos por orina (CeH2O)(supresión antidiurética), o si está reabsorbiendo agua libre de electrolitos (TeH2O) (efecto antidiurético) (6). En situaciones de la vida cotidiana normal las personas consumen solutos electrolitos, y no electrolíticos, además de agua.
En general en situaciones de acceso normal al agua las personas beben agua relativamente en exceso, y realizan eliminación del excedente suprimiendo la HAD generando un "clearence de agua libre". Las personas NO beben fluidos isotónicos (exceptuando que beban sales de rehidratación o bebidas deportivas de hidratación), si no que beben en general agua libre de electrolitos, y NO presentan hiponatremia en su vida habitual.
En consecuencia sería lógico esperar que en la internación los fluidos hipotónicos no produzcan de la misma forma Hiponatremia. Sin embargo recordemos que el internado está sometido a situaciones que alteran la fisiología normal (dolor, hipoxemia, opiaceos, estado post, patología en el tórax) que pueden generar un nivel de HAD inapropiada a la osmolaridad del paciente, generando ante la administración de fluidos hipotónicos, hiponatremia. Por lo tanto es útil intentar estimar la actividad de la HAD en los pacientes internados, para lo cual nos ayudaremos con el ionograma urinario comparado con la natremia.
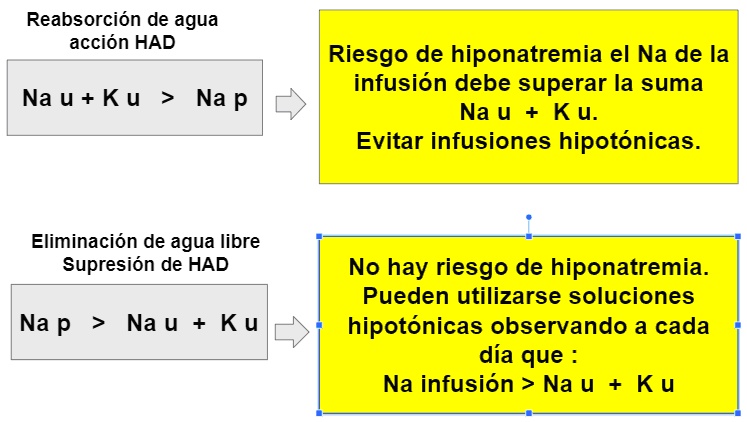
En los pacientes que reabsorben agua libre de electrolitos (acción de la HAD) hay concentración de sodio y potasio en orina, y observaremos que Nau + Ku > Na p. En estos pacientes el sodio de la infusión no debiera de ser menor a la sumatoria del Nau + Ku ya que generará hiponatremia. Dado que las soluciones "medio salino" contiene 77 mEq/l de Na, si el paciente tiene Na u + Ku > a 77 mEq/l se deberán evitar ya que harán descender el Na p.
Por el contrario en situaciones de eliminación de agua libre de electrolitos, (supresión de HAD), el Na y K urinarios están diluidos y serán bajos. En esta situación Na p > Na u + K u, siendo una situación en la cual no tendrá inconvenientes en utilizar planes hipotónicos tipo "medio salino". Recordando que deberá monitorear la natremia a diario en búsqueda de descenso, y podrá utilizar además la regla de Na u + K u menor a 77 mEq para poder seguir utilizando la infusión con seguridad.
Las consideraciones hechas sobre el agregado de Dx5% al plan son las mismas que en el apartado anterior.
Agregaremos que la administración de Dextrosa en los planes suele generar secreción de insulina, y ésta produce un traspaso del K + del LEC al LIC con consecuente hipokalemia leve12. Además el agregado de dextrosa y otros minerales (ClK o So4Mg) le agregan osmolaridad a la solución facilitando el desarrollo de flebitis si la misma supera los 900 mOsm /kg de agua en vías periféricas. (ver más adelante)13.
5. Solución de Ringer Lactato. Solución de Hartmann.
Es una solución cristaloide "balanceada" con una composición más similar al plasma, cuya máxima utilidad es reponer volúmenes masivos de LEC sin aportar tanto cloruro como la solución fisiológica. La administración masivas de cloruros tiende a producir acidosis metabólica hiperclorémica que es atenuada en el caso del Ringer Lactato.
La acidosis hiperclorémica producida por solución fisiológica es un trastorno que históricamente se consideró transitorio y sin importancia, sin embargo numerosos estudios en animales, y observacionales en pacientes mostraron varios efectos deletéreos14,15:
No obstante en 2015 el estudio Split el mayor ensayo controlado hasta la fecha comparó Solución fisiológica con Plasma lyte (una solución balanceada similar al Ringer Lactato)19. No se encontraron diferencias en mortalidad, estancia hospitalaria, readmisión, ventilación mecánica, desarrollo de insuficiencia renal o diálisis entre las dos ramas.
Composición:
Cada litro de Ringer lactato contiene:
Osmolaridad 272 mosm Kg/agua pH 6
La solución tiene pH 6 comparado con el pH 5 del salino normal (más alcalina). Además el Lactato se metaboliza en HCO3- en el hígado lo que funciona como buffer, mejorando las acidosis. Si el paciente tiene insuficiencia hepática puede acumular Lactato por lo que constituye una contraindicación relativa y una variable a monitorear tras la administración. El exceso de d- lactato podría dar encefalopatía20, aunque es relativamente infrecuente, no obstante la acumulación del lactato puede dar lugar a confusión sobre el estatus clínico del paciente y su evolución.
Otra precaución con el RL es la insuficiencia renal oligoanúrica, dado el contenido de potasio de esta solución en un paciente hiperkalémico, con dificultad para la excreción renal de K, + y masivas infusiones de la misma. Sin embargo este efecto es cuestionado en su importancia ya que tiene tan solo 4 mEq/litro, el potasio tiende a ingresar al LIC, y además al producir relativa alcalosis produce movimiento del K del LEC al LIC21. Está parcialmente contraindicado en situaciones de alcalosis metabólica ya que aporta equivalentes de HCO3-, en la hiponatremia ya que sus concentraciones de Na son inferiores a las del plasma, en el edema cerebral ya que es un fluido parcialmente hipotónico. 21
6. Coloides: Albúmina -Dextran- gelatinas - Almidones.
Producen una rápida expansión del volumen plasmático, fuertemente utilizados en la década de los 90 hasta que múltiples ensayos clínicos no pudieron demostrar disminución de la mortalidad tras la expansión con coloides cuando se la comparaba con cristaloides22,23. Son de un elevado costo y de dudosa utilidad adicional. Algunos tienen algún riesgo adicional:
Albúmina: no se descarta la transmisión de priones. Tiene utilidad máxima en cirróticos en donde ha demostrado prevenir el deterioro hemodinámico, la insuficiencia renal, y mejorar la encefalopatía24,25.
Dextran: produce trastornos de la coagulación, y disminución del factor de Von Willebrand26.
Gelatinas: tienen bajo poder expansor.
En general el efecto expansor es de 1 o 2 hs. Dado que tienen cantidades similares de ClNa al salino normal luego de pasadas las 2 hs, se comportan como solución fisiológica. La albúmina es una excepción pudiendo tener un efecto expansor de 4 a 6 hs. No obstante su alto costo y los bajos volúmenes infundidos hacen cuestionable su uso.
Agregados a los Planes de Hidratación:
1. Ampolla de Cloruro de potasio.
Habitualmente en ampollas de 15 mEq de Cl + 15 mEq de K. Se suele administrar como aporte ante la sustitución total de la dieta. Considerar que una dieta habitual contiene entre 60 y 100 mEq de potasio por día. Por lo tanto 4 ampollas por días están en el límite inferior del aporte. No obstante en situaciones normales ante un bajo aporte de potasio diario, la fisiología normal hace que la kaliuresis baje en consecuencia, minimizando las pérdidas renales de potasio para mantener la homeostasis de este electrolito.
En situaciones normales el 98 % del K corporal total se encuentra en el líquido intracelular (LIC) constituyendo el depósito y reserva corporal. Es fácil regular la kalemia al disminuir el K en orina y redistribuir el K del LIC al LEC. Por lo tanto en situaciones normales sin déficit de K corporal total ni Hipo Kalemia el aporte parenteral de K puede NO ser necesario ya que será rara la hipokalemia por este mecanismo. Vale decir que el hipo aporte NO es una causa habitual de hipokalemia en condiciones normales. Se debe buscar otra causa.
2. Sulfato de Magnesio:
Suele agregarse a los planes de hidratación en situaciones de hipo magnesemia y o hipokalemia, ya que las hipokalemias suelen ser refractarias a la corrección si no se corrige la magnesemia.
Cada ampolla al 25% de 5 mg contiene: Sulfato (SO4=) 10 mEq + Mg++ 10 mEq Dado que tienen valencia 2 aporta cada ampolla 10 m Osmoles.
Este punto es importante a la hora de hacer el cálculo total de la osmolaridad de una solución con agregados. Supongamos que ud. arma un PHP con Dx5% en SF tiene 564 de osmolaridad por litro, a ella le agrega 3 ampollas de ClK cada una aporta 30 meq adicionales (3 ampollas: 90) y le agrega 2 ampollas de sulfato de magnesio que le agrega 20 meq de mg y 20 meq de sulfato (dividen por 2 por la valencia), la osmolaridad total de la solución será: 564+90+20: 674 mosm/ Kg de agua.
Las vías periféricas toleran osmolaridades de hasta 900 en vasos grandes, tipo vena cefálica y vena basílica, pero las pequeñas venas del dorso de la mano toleran osmolaridades menores, pudiendo desarrollar flebitis química. Cabe recordar que en los accesos venosos centrales se pueden infundir soluciones con osmolaridades de 2000 mosm/kg de agua o mayores. Típicamente las soluciones de alimentación parenteral.
REFERENCIAS
-
1.- Rojas Marcano I, Castro MJ, Chacón L, De Pablos JF, López N, Urbina Medina h. Hidratación parenteral. Arch Venez Puer Ped 2009;72(4). Available from: http://ve.scielo.org/scielo.php?script=sci_arttext&pid=S0004-06492009000400009
2.- Lopez Molina PAJ, Lopez Molina RM, Jiménez López MC. "Deshidratación en el anciano". En: Gázquez Linares JJ, Pérez Fuentes MC, Molero Jurado MM, Mercader Rubio I. Salud y cuidados en el envejecimiento. Ed. Asoc. Univ. de Educación y Psicología(ASUNIVEP, La Paz, 2011:29-34. Available from: http://www.usfx.bo/nueva/vicerrectorado/citas/SALUD_10/Nutricion_y_Dietetica/58.pdf#page=30
3.- Voyer LE, Ferrero F, Mazzuccelli MT, Osorio F. Balance hidrosalino en terapia de rehidratación oral. Arch Argent Pediatr. 1988;86:47-50.
4.- Goldman LB, Others. Cecil Textbook of Medicine, 2000; 1.
5.- Maxwell MH, Kleeman CR (ed). Clinical Disorders of Fluid and Electrolyte Metabolism. McGraw Hill, New York, 1962
6.- Rose BD. Transtornos de los electrolitos y del equilibrio ácido-base. Marban, Madrid, 2001.
7.- Ferrante D, Konfino J, Mejía R, Coxson P, Moran A, Goldman L, Pérez-Stable EJ. Relación costo-utilidad de la disminución del consumo de sal y su efecto en la incidencia de enfermedades cardiovasculares en Argentina. Rev Panam Salud Publica. 2012;32:274-280.
8.- He FJ, MacGregor GA. Reducing population salt intake worldwide: from evidence to implementation. Prog Cardiovasc Dis. 2010;52:363-382.
9.- Diepenbroek C. Glucose Metabolism, Diet Composition, and the Brain. Doctoral Thesis. Universiteit van Amsterdam; 2017. https://dare.uva.nl/search?identifier=5f599f47-ef30-46aa-afc8-7f6eeb3f9c89
10.- Fujimoto N, Borlaug BA, Lewis GD, Hastings JL, Shafer KM, Bhella PS, et al. Hemodynamic responses to rapid saline loading: the impact of age, sex, and heart failure. Circulation. 2013;127:55-62.
11.- Moritz ML, Ayus JC. Hospital-acquired hyponatremia-why are hypotonic parenteral fluids still being used? Nat Clin Pract Nephrol. 2007;3(7):374-382.
12.- Clausen T, Everts ME. Regulation of the Na, K-pump in skeletal muscle. Kidney Int. 1989;35:1-13.
13.- Kuwahara T, Asanami S, Kubo S. Experimental infusion phlebitis: tolerance osmolality of peripheral venous endothelial cells. Nutrition. 1998;14(6):496-501.
14.- Toyonaga Y, Kikura M. Hyperchloremic acidosis is associated with acute kidney injury after abdominal surgery. Nephrology. 2017;22:720-727.
15.- Oh TK, Jeon Y-T, Sohn H, Chung SH, Do S-H. Association of Perioperative Hyperchloremia and Hyperchloremic Metabolic Acidosis with Acute Kidney Injury After Craniotomy for Intracranial Hemorrhage. World Neurosurg. 2019;125:e1226-40.
16.- Pourfakhr P, Sohrabi Nodehi A, Shariefnia HR, Khajavi MR. Effects of Ringer Lactate Normal Saline Combination versus Normal Saline during Renal Transplantation Surgery on Early Postoperative Outcome. Arch Anesth & Crit Care. 2019;5(3):91-94.
17.- Venkatesan K. Acute Kidney Injury With Buffered Crystalloids vs Saline Among ICU Patients. JAMA. 2016;315:1519.
18.- McCluskey SA, Karkouti K, Wijeysundera D, Minkovich L, Tait G, Beattie WS. Hyperchloremia after noncardiac surgery is independently associated with increased morbidity and mortality: a propensity-matched cohort study. Anesth Analg. 2013;117:412-421.
19.- Young P, Bailey M, Beasley R, Henderson S, Mackle D, McArthur C, et al. Effect of a Buffered Crystalloid Solution vs Saline on Acute Kidney Injury Among Patients in the Intensive Care Unit: The SPLIT Randomized Clinical Trial. JAMA. 2015;314:1701-1710.
20.- Chan L, Slater J, Hasbargen J, Herndon DN, Veech RL, Wolf S. Neurocardiac toxicity of racemicd,l-lactate fluids. Integr Physiol Behav Sci. 1994;29(4):383-394.
21.- Singh S, Kerndt CC, Davis D. Ringer's Lactate. In: StatPearls. Treasure Island (FL): StatPearls Publishing; 2020.
22.- Martin GS, Bassett P. Crystalloids vs. colloids for fluid resuscitation in the Intensive Care Unit: A systematic review and meta-analysis. J Crit Care. 2019;50:144-154.
23.- Perel P, Roberts I, Ker K. Colloids versus crystalloids for fluid resuscitation in critically ill patients. Cochrane Database Syst Rev. 2013;(2):CD000567.
24.- Sort P, Navasa M, Arroyo V, Aldeguer X, Planas R, Ruiz-del-Arbol L, et al. Effect of intravenous albumin on renal impairment and mortality in patients with cirrhosis and spontaneous bacterial peritonitis. N Engl J Med. 1999;341(6):403-409.
25.- Ginès P, Titó L, Arroyo V, Planas R, Panés J, Viver J, et al. Randomized comparative study of therapeutic paracentesis with and without intravenous albumin in cirrhosis. Gastroenterology. 1988 Jun;94(6):1493-1502.
26.- Batlle J, del Río F, López Fernández MF, Martín R, López Borrasca A. Effect of dextran on factor Vlll/von Willebrand factor structure and function. Thromb Haemost. 1985;53:697-699.
CORRESPONDENCIA:
Lucas Fernández Otero
Clínica Médica Hospital Italiano de San Justo.
Universidad Nacional de La Matanza.
Buenos Aires. Argentina.
Email: lucas.fernandez @ hospitalitaliano.org.ar
